神经修复的5种方法,果断收藏!
2022-01-04 我要说
1. 神经松解减压术
(1)手术指征
①临床检查神经损伤呈部分性,神经功能部分存在或以受压为主因的神经损害;
②在肌电检查中以神经传导速度减慢为主要表现;
③手术时发现神经连续性存在,无明显神经瘤;
④术中刺激神经病变的近端,远端肌肉有收缩反应。
(2)神经外松解减压术
此术是将神经干从周围的瘢痕或骨痂中游离出来,并将附着于神经表面的瘢痕组织予以清除,直至健康的组织。
手术时,应从受伤部位两端的正常神经部分向受伤部位解剖和游离,然后在手术显微镜放大下用锐利的手术剪,剪去所有的瘢痕。手术时沿神经纵轴方向进行,紧靠神经表面解剖,用锐利的尖头刀纵形切开神经外膜,直至神经束外露为止。
注意勿损伤神经表面的营养血管和神经纤维。在神经周围软组织中的瘢痕亦予以切除,以使松解后的神经位于健康的软组织中。
(3)神经内松解减压术
此术在手术显微镜或手术放大镜下进行,用锐器切除神经束之间的瘢痕组织。先纵形切开外膜,从受伤部位两端的正常神经部分向受伤部分解剖和游离每条神经束,并清除束面的瘢痕。
此术极为细致,万勿操之过急。若发现神经束有神经瘤、纤维化或伤断时,需作神经束膜缝接或束间神经移植。
2. 神经缝合术
(1)手术指征
①临床检查神经损伤呈完全性,神经支配的主要功能丧失;
②肌电检查显示神经传导速度完全消失;
③术中发现神经连续性中断或虽存在但病变部呈神经瘤样改变;
④术中电刺激病变近端的神经,远端无任何反应;
⑤病变神经切除后两断端可在无张力条件下缝合,或神经缺损是神经干直径的4倍以内。
(2)神经外膜缝合术
显微外科技术虽已问世多年,此法仍被经常采用,这与此法操作简单、不用特殊设备和效果尚好有关,至今不失为缝合神经的重要方法之一。主要适用于急诊神经修复和神经断面以束为主的神经修复。
其步骤和方法如下:
①解剖和游离伤断的神经,从两侧的正常组织中开始,直至断端游离为止。
②在神经瘤近端的神经干内注入1%~2%普鲁卡因1~3ml。
③用保安刀片整切神经断端或切除神经瘤,直至断面出现正常神经束为止(图1(1))。正常的神经束在肉眼下呈明亮而突出的灰白乳头状,密布在神经断面,束间为较致密的结缔组织;神经外膜可前后移动。在手术显微镜下,正常的神经束呈淡黄色,神经束膜清楚可见,束间为疏松的结缔组织,其内可见有出血的微细血管。神经束容易被拉出。
④神经断面的出血点在手术显微镜下用10-11“0”尼龙线结扎,或用微型电凝器凝固止血。
⑤在神经断端两侧各缝一针牵引固定线,以使神经两端对接准确,避免扭曲(图1(2))。为了做到这点,可根据神经外形及其分支、神经表面上的营养血管,以及神经断面上神经束的分布和粗细作标志进行相配缝合。
⑥在两牵引固定线之间,间断缝合神经外膜(图1(3、4)),避免缝神经纤维,使神经束不外露,外膜不内翻。对外膜不作连续缝合,因易使断端间积血形成血肿,机化后阻碍再生的神经纤维通过吻合口;或因缩窄压迫Schwann细胞管阻碍再生的神经纤维在管内前进。术后神经断端立即水肿,连续环行缝接外膜后,使肿胀膨大受限,进而使其中的神经纤维受损害。
⑦前侧缝合完成后,对调牵引固定线,将神经翻转180°,依上法缝合后侧(图1(5))。
⑧如在伤断的神经周围有动脉损伤,如腕部尺神经损伤伴尺动脉损伤时应争取同时缝接动脉,以保证局部血液供应。
⑨将缝合后的神经置于健康组织之中,最好是放在肌肉表面,避免使其处于瘢痕中或骨骼表面。

图1 神经外膜缝合术(1)切除神经瘤;(2)准确对接;(3)间断缝合;(4)前侧缝合完毕;(5)缝合后侧;(6)完成缝合
神经外膜缝合的主要缺点是难以准确地对接相应的神经束,在各束断端之间会发生分离、错位、扭曲、叉开,或有个别神经束从缝合口穿到外膜外(图2),以及结缔组织或血液进入吻接处的间隙,致神经再生不满意。

图2 神经外膜缝合术神经束断端结果(1)正常;(2)感觉与运动神经错位;(3)分离;(4)突出、叉开、扭曲
(3)神经束膜缝合术
主要适合用于神经移位或神经移植时的神经缝合或神经断面以结缔组织为主的神经修复。此法均应在手术显微镜或手术放大镜下缝合。神经束膜缝合术的具体操作又分为两种,即神经外膜束膜联合缝合术和神经束膜缝合术。
神经外膜束膜联合缝合术:
①游离伤断的神经断端,切除神经瘤,直至断端的神经束正常为止。
②在手术显微镜下检查神经束的状态和分布。
③用电刺激仪刺激各神经或束组,分辨运动和感觉神经纤维;在远侧断端刺激神经束时,若出现肌肉收缩为运动神经,否则为感觉神经;在近侧断端刺激神经束时,若患者感觉疼痛为感觉神经,否则为运动神经。
④将两断端的神经束或束组进行组合与搭配,以备缝合。为了组合与搭配的准确,需考虑下述几点:神经干的外形与分支方向;神经表面的营养血管分布;参考神经束在正常神经干内于不同水平部位的分布图。在基本上符合上述条件下,将两个断面上的运动与感觉神经束作相应的组合与搭配。
⑤在神经断端相对侧各缝一针牵引固定线(7-0尼龙线),以使两断端对接准确,避免扭曲。首针先缝靠近外膜最粗、最大的神经束或束组,穿过外膜后再穿过束膜,勿穿过神经纤维。将此两膜缝合在一起,以免神经束缩回。缝接束组可只缝其周围的束组织。并非必须穿过束膜。
⑥在两牵引固定线之间,分别缝接靠近外膜的神经束或束组(图3(1))。
⑦前侧缝合完成后,对调牵引固定线,将神经翻转180°,同法缝合后侧的各神经束膜(图3(2)),小的和深部的神经束可不必缝合。
⑧检查有无露出外膜的神经束,或内翻的外膜。
⑨其余同神经外膜缝合法。
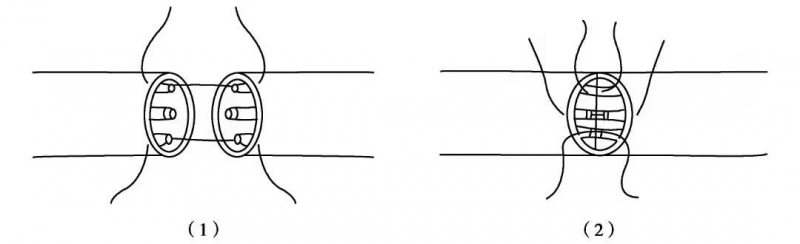
图3 神经束膜与外膜联合缝合术(1)缝合近外膜的神经束膜;(2)缝合后侧神经束膜
神经束膜缝合术:
①从正常组织内开始,沿神经纵轴向病变部位解剖伤断的神经,使两断端游离。
②在神经瘤近侧纵行切开神经外膜,并环行将其切除,以显露神经束或束组。
③在手术显微镜或手术放大镜下,自正常部分的神经束或束组间隙开始向断端游离粗大的神经束或束组,其余不游离。注意勿损伤这些神经束。当神经束或束组游离至外形不正常时,即在神经瘤近端的正常部分用锐利的剪刀分别剪断各神经束或束组。
④遇血管出血时,需在镜下用11-0尼龙线结扎,或用微型电凝器止血。
⑤在手术显微镜下仔细检查神经束的状态和分布。
⑥用电刺激仪刺激各神经束和束组,分辨运动和感觉神经纤维(图4(1))。分辨方法详见神经外膜与束膜联合缝合法。
⑦将两断端的神经束或束组进行组合与搭配,以备缝合。具体方法详见神经外膜与束膜联合缝合法。
⑧在神经断端两侧各缝一针牵引固定线(7-0尼龙线)。进针部位在距断端1.0~1.5cm处,针穿过外膜后抽出。
⑨用9~11-0无损伤尼龙线分别缝合各神经束膜或束组(图4(2)),针勿穿过神经纤维。束组可缝接其周围的软组织。先缝位于中心的神经束,继之向周边一一缝合。每根神经束一般缝1~4针。手术显微镜一般放大6倍,若神经束直径小于1mm时,可放大10~30倍。
⑩前侧的神经束膜缝合完成后,对调牵引固定线,将神经翻转180°,同上法缝合后侧的各神经束膜或束组。检查各神经束或束组对接满意后,用7~8-0尼龙线间断法缝合外膜数针。

图4 神经束膜缝合术(1)分辨运动和感觉神经纤维;(2)神经束膜缝合
神经束膜缝合的步骤也可以是先将神经两断端后面的外膜作数针间断缝合,然后将缝线提起,两神经断面将清楚地显露,即可由深而浅分层缝合各神经束或束组。
神经束膜缝合法的主要优点是精确地缝合相应的神经束。由于其精确性高,密接性好,在很大程度上可以防止结缔组织从周围侵入或血液侵入吻合间隙,有利于再生的神经纤维生长。
特别是近来对周围神经干的显微解剖研究取得了进展,对神经束或束组的定向及对接提供了颇有价值的基础知识。缺点是技术难度较大,手术较费时、费事。为此,近来不少学者应用粘合剂以代替缝线,或采用能被吸收的合成缝线,并已取得可喜的结果。
3. 神经移植术
(1)手术指征
①神经损伤呈完全性,临床肌电表现及术中发现均呈完全性神经损伤表现;
②神经病变切除后神经缺损是神经干直径的4倍及以上。
(2)游离神经束间移植术
移植技术与神经束膜缝合术类同,不同者分述如下:
①如果神经已断裂,按上述的神经束膜缝合术作准备。
②如果受伤的神经未断,其间有神经瘤,或是修复失败的神经,则需先从两侧的正常组织内开始,沿神经纵轴向病变处解剖,以使这段神经游离,然后纵向切开神经外膜,并向两侧翻开,于正常神经束部位沿束组或束间隙向远端解剖和游离这些神经束,切除已纤维化的或有神经瘤的神经束或束组段,最后将翻开的外膜切除,仅留后面的一片,以防残端缩回。
③用电刺激仪刺激神经束或束组的断端,以分辨运动和感觉纤维,然后进行组合与搭配,以备缝合。
④根据需要,取适当长度的移植神经,并将其分成若干段,每段比缺失段略长。注意勿使结缔组织突出于断端,以免阻碍神经再生。
⑤将移植的神经分别置于相应的神经束组或神经束之间,然后在手术显微镜或手术放大镜下,用9-11-0尼龙线进行束膜缝合。每根移植的神经缝3~4针。
移植材料的来源:效果较好者是腓肠神经、前臂内侧皮神经、隐神经、股外侧皮神经和桡神经浅支。较粗的神经干,因游离移植后中心部分神经组织血供不足而致神经纤维坏死,影响神经再生,故不宜选用。
(3)吻合血管的神经移植术
神经干的长段缺损,不带血管的神经移植其效果常令人失望。失败的主要原因是神经移植段的缺血性坏死。尤其当神经移植段处于血供差的受纳床时,其缺血性坏死更为明显。
对此,1976年Taylor将一患者的左前臂长24cm的桡神经浅支及其伴行桡动、静脉主干移植于右前臂,同时缝接了神经和血管,以代替22cm缺损的正中神经,术后恢复了部分感觉功能,为解决神经干的长段缺损和瘢痕受纳床的神经移植,提供了有效的处理方法。
但Taylor的方法有供区有限、要牺牲肢体主要血管和技术操作复杂等缺点,使其应用受到限制。1980年顾玉东采用的带小隐静脉的腓肠神经移植治疗上肢重要神经和动脉均有大段缺损的病例获得成功。
经过大量动物的对照性实验证实:静脉蒂动脉化的神经再生和功能效果与Taylor法一致,且显著优于不带血管法,为长段神经缺损提供了临床实用效果肯定的新方法。
手术指征:
①神经缺损在10cm以上;
②神经受纳床为瘢痕组织;
③同时伴有肢体主要血管损伤。
受区准备:受区暴露及游离神经缺损两断端,按常规处理两断端,并将肢体邻近损伤神经的主要动脉暴露,以便接纳小隐静脉两断端。
带小隐静脉腓肠神经的切取:供区选用腓肠神经及伴行的小隐静脉。沿腓肠神经行径全长切开皮肤,注意保护腓肠神经与小隐静脉之间的脂肪血管联系;按神经及血管缺损的长度多取1~2cm的小隐静脉与腓肠神经(图5(1-3)),取下的神经血管蒂作普鲁卡因普通肝素溶液及2%利多卡因溶液灌洗。
神经移植:将神经血管蒂倒置于受区神经缺损处,先缝血管,即小隐静脉近端作端-端(主要肢体动脉同时断伤时)或端-侧(肢体血管完整时)吻合、再缝神经,均作束膜法缝合(图5(4-6))。其他带血管的神经移植有腓肠神经、腓浅神经、腓深神经,但均因血管口径过细或需牺牲主要血管而限制其在临床的应用。
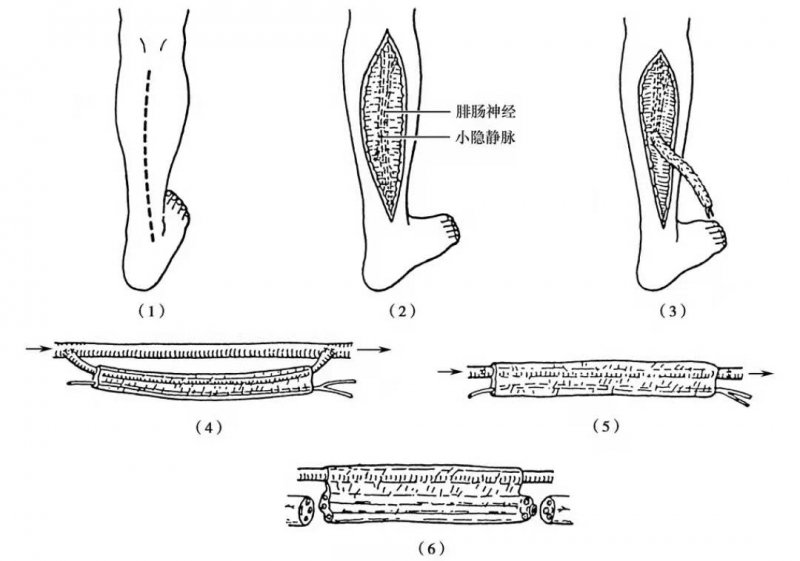
图5 腓肠神经切取与神经移植缝合术(1)切口;(2)切开皮肤显露腓肠神经与小隐静脉;(3)游离腓肠神经与小隐静脉;(4)小隐静脉端侧吻合;(5)小隐静脉端端吻合;(6)缝接神经
(4)神经带蒂移植术
神经带蒂移植是将一根已断伤而又无法缝接的较次要的神经干近侧段分期地与另一断伤的重要神经缝接,以修复它的缺失段。如正中神经与尺神经同时断伤而又有大段的缺失,用尺神经的近侧段修复正中神经的缺失。
手术分两次进行:
①将受、供两神经的近侧断端按前述的显微神经外科技术处理后,在手术显微镜或手术放大镜下,用神经束膜缝合法作对端缝合。然后从缝合处起,按所需移植的长度再加3cm切断供神经。切断方法是,在镜下纵行切开神经外膜2~3cm向两侧翻开,沿膜下游离神经干,并将其切除1cm,所遗空隙用附近的软组织填充,以防近端的神经纤维再长入远端。注意勿损伤位于外膜中的营养血管。这样,供神经中的移植段便发生Waller变性,受区神经中的神经纤维便长入其内。
②待受区神经中的再生纤维通过吻合口长至供区神经的切断部位时,一般在第1次手术后4~6周,此时可将供区神经完全切断,并将其游离转下,与受区神经的远断端缝接。在镜下采用神经束膜缝合术。
4. 神经干支劈开术
将神经自损伤部位向远、近两端作长距离解剖游离,以增加神经的延伸性,从而克服伤断神经的某些缺失。
若近段神经干中途有分支发出,后者将限制其延伸性。此时,可在手术显微镜或手术放大镜下,在支干之间纵向切开外膜,将支内的神经束与神经干劈开,再用剪刀渐次向近端分离所需要的一段。这样可减少分支的牵制作用。
本术常用于下述情况:①神经血管蒂皮瓣移位时;②神经束定性时沿肌支或皮支的解剖;③神经部分损伤时。
5. 神经移位术
在断肢再植或多根神经损伤时,发生不可修复的臂丛根性撕脱伤,或神经损伤修复后功能未恢复者,可利用功能次要的神经进行移位,以修复功能重要的神经,重建肢体的主要功能。
如断肢再植时,不能同时修复上肢3根主要神经,则应根据神经断伤的程度、平面作神经交叉缝合。
对臂丛神经根性撕脱伤,常选用膈神经、肋间神经、副神经移位于肌皮神经,恢复屈肘功能;将肋间神经外侧皮支移位于正中神经,恢复手部感觉。
对正中神经无法修复或修复后未恢复功能的病例,将桡神经浅支或尺神经手背支移位于正中神经腕掌部感觉支或神经束,以恢复受区的重要感觉。神经移位术中一般采用神经束膜缝合法。
来源:《骨科手术学》


 京公网安备11010502051256号
京公网安备11010502051256号