这些髋关节病变MRI诊断要点,你都掌握了吗?
2024-05-23 文章来源:骨科在线 作者:骨科在线 我要说
摘要:髋关节MRI是临床评估髋关节疾病的重要方法
对于有髋关节症状的患者而言,MRI对早期诊断和治疗有着重要意义,能够提供髋关节解剖细节,包括关节组成骨骨质、关节软骨及其周围软组织信息。本文并对常见髋关节疾病的MRI影像表现进行总结。
髋关节是由股骨头和髋臼组成的球窝关节,除中央凹外,股骨头周围有透明软骨覆盖,延伸至股骨头颈交界处。髋臼侧关节面呈新月形,关节软骨覆盖其前、上和后部区域,骨盆及股骨近端是红骨髓的储备部位,因此骨盆及股骨近端的骨髓信号通常不均匀(图1)。
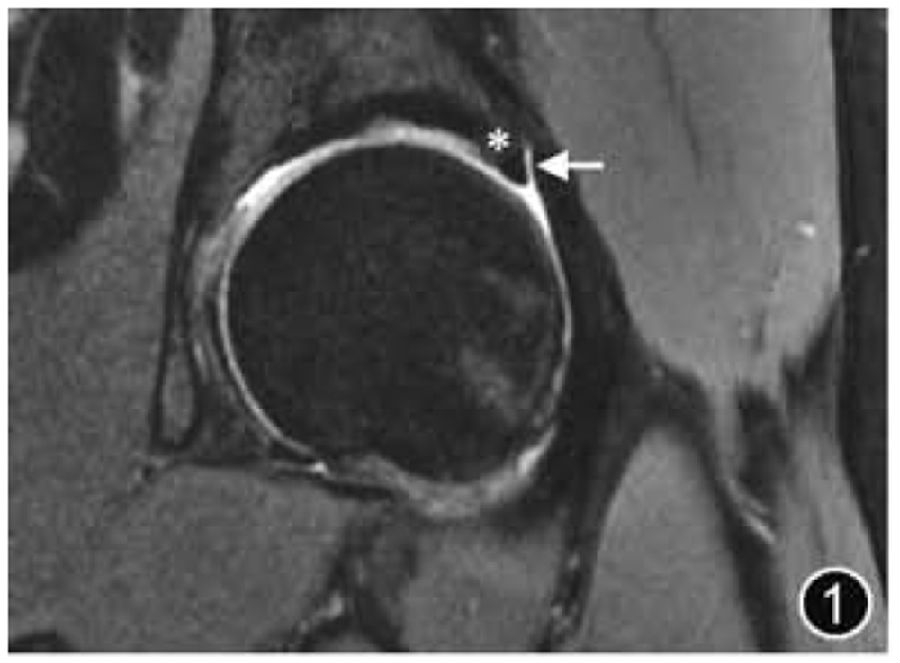
图1 正常髋臼盂唇MRI图像。冠状面T2WI可清晰显示关节囊(↑)及盂唇软骨移行部(*)
常见病变的MRI诊断要点
1.OA:OA是髋关节最常见疾病,是关节软骨、软骨下骨和软组织退化的结果。MRI有助于早期识别髋关节OA,并可用于随访评估。一般来说,髋关节OA由医师诊断,分为轻度、中度和重度进行报告即可,其他更详细的基于MRI的髋关节评分系统大多用于研究而非临床常规报告内容。在髋关节OA中重点需要关注的常见相关影像学特征应包括:髋臼及股骨头颈等骨质形态、骨质增生及骨赘、软骨及软骨下是否有囊变及水肿、髋臼盂唇损伤、关节积液、滑膜炎及游离体等。需要注意的是,关节软骨变薄的评估通过医师目测即可而无需测量(图2)。
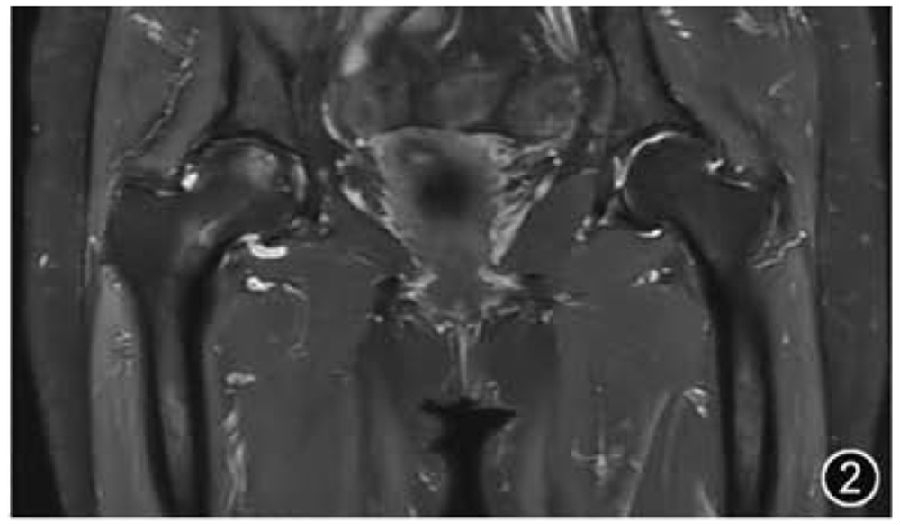
图2 双侧髋关节骨关节炎MRI图像。冠状面T2WI示双侧髋关节间隙狭窄,骨质增生,右侧股骨头可见关节面下斑片状骨髓水肿
2.髋臼盂唇损伤:髋臼盂唇损伤可能由外伤导致,也可能因关节活动及过度运动而发生退变、磨损和撕裂,DDH、FAI及其他髋关节形态异常易导致盂唇损伤。大多数髋臼盂唇撕裂发生在髋关节的前部或前上区,孤立的盂唇后部撕裂不常见。髋臼盂唇撕裂的位置应使用Blankenbaker 钟面来描述,或者使用传统的解剖描述,如前、前上等。盂唇撕裂可分为部分撕裂和骨盂唇交界处撕裂,两种类型可同时发生。如果盂唇内见局限性高信号,则诊断为盂唇损伤,应报告盂唇形态改变(变薄、增生)、盂唇损伤的性质(退变、磨损)及程度(轻度、中度或重度)。如果观察到自盂唇关节侧穿过盂唇基底部或进入盂唇实质内的线样高信号,则认为存在撕裂(图3),应提及撕裂的位置、分型、长度及是否存在盂唇分离。如果伴有盂唇内或盂唇旁囊肿,应描述大小和位置。
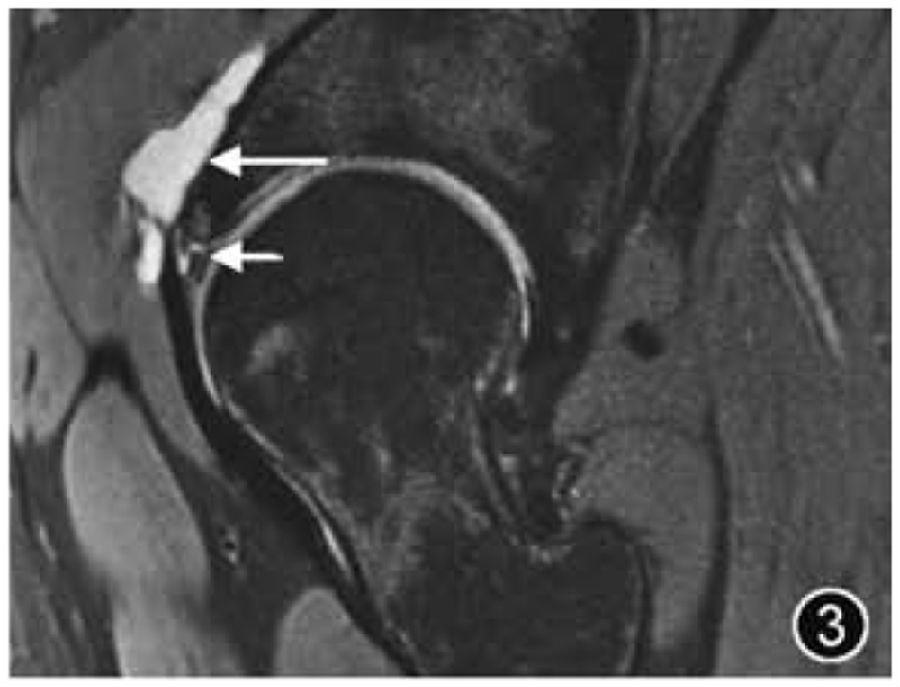
图3 髋臼盂唇撕裂MRI图像。冠状面T2WI示髋臼外上盂唇撕裂(短↑)伴盂旁囊肿形成(长↑)
3.FAI:FAI是由股骨近端与髋臼边缘接触碰撞引起,会导致髋臼、盂唇和软骨病变,产生疼痛和功能障碍,并可导致早发性OA。FAI的发病机制可能是由于髋臼较深导致过度覆盖(Pincer型,又称钳夹型)和/或股骨头颈交界处凹陷不足(Cam型,又称凸轮型)导致,两种解剖异常多同时出现(混合型)。FAI的影像学管理和评估应首先进行前后位骨盆X线平片检查,有症状患者应进行蛙式位检查及CT检查,以全面评估髋臼及股骨头颈部形态。MRI也是全面评估FAI的重要手段,主要侧重于评估盂唇、软骨的损伤程度及范围,前盂唇是FAI的主要损伤部位(图4)。需要注意的是,只有当典型的影像学特征与临床症状同时出现时,才能做出FAI的诊断。
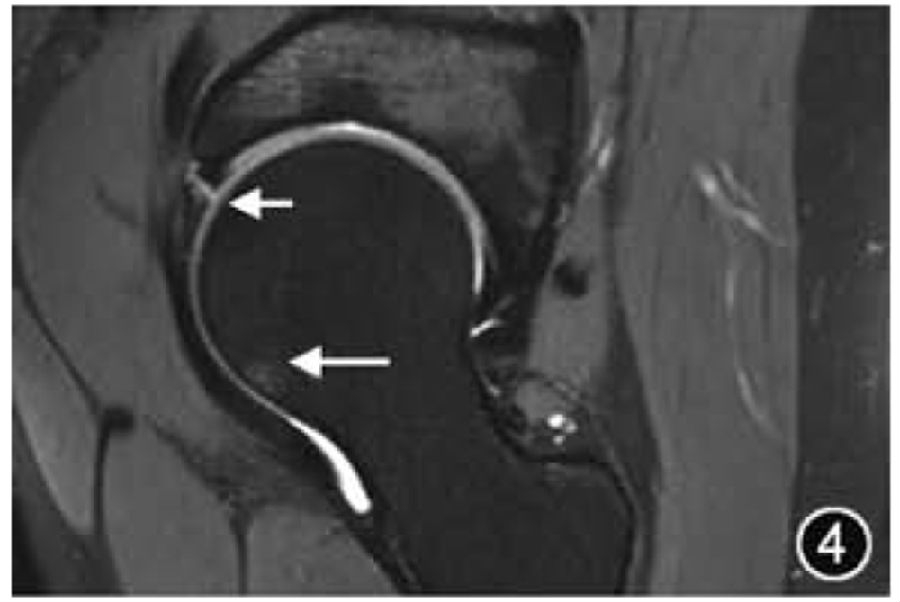
图4 髋关节撞击MRI图像。冠状面T2WI示髋臼外上盂唇撕裂(短↑)伴有股骨头颈交界处骨髓水肿(长↑)
4.DDH:DDH是一种涉及股骨头和髋臼异常发育的疾病(图5),主要是由于髋臼相对较浅,导致股骨头覆盖不足,进而导致关节应力分布异常、关节不稳定、软骨损伤和继发性髋关节OA。放射科医师应熟悉婴幼儿髋臼骨、软骨、韧带和软组织结构,在使用MRI评估DDH时,应评估发育不良髋臼的后倾和股骨头覆盖程度,股骨头的延迟骨化可以通过双髋对比进行评估。MRI的主要优点是能够可视化软骨髋臼并确定其对股骨头的覆盖程度,比X线平片显示髋臼覆盖更准确。因为股骨头的中心在幼儿中较难确定,在MRI上可应用骨髋臼指数和软骨髋臼指数来评估DDH。需要注意的是,轻度DDH 时,角度测量结果可不提及。
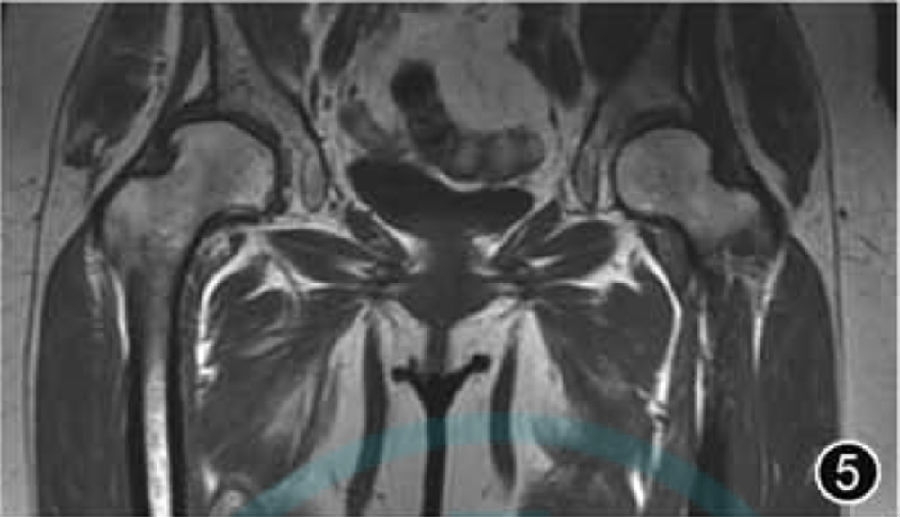
图5 髋关节发育不良MRI图像。冠状面T1WI示髋臼与股骨头关节面对位不良,右侧髋臼对股骨头覆盖率明显降低
5.股骨头缺血性坏死:由于股骨头缺血性坏死往往是双侧发病,因此在影像检查时应选择双髋关节MRI检查,且应特别注意评估双侧髋关节的对称性。典型的股骨头缺血性坏死在MRI上表现为新月形软骨下病变,周围有低信号边缘,在T2WI上具有特征性的“双线征”(图6)。应描述骨坏死的位置和大小、受影响的股骨头体积的估计百分比(<15%、15%~30%、>30%)及病变所处阶段。由于股骨头塌陷代表更晚期疾病和不可逆转的损伤,因此股骨头是否出现塌陷应当描述(<2 mm为轻度,≥2 mm为中重度),若存在继发性髋关节OA和股骨头碎裂也应描述。骨坏死的主要信号可用于评估所处阶段,脂肪信号提示超急性或愈合期病变,骨髓水肿信号提示急性或亚急性期病变,而骨质硬化信号提示病变处于慢性期。
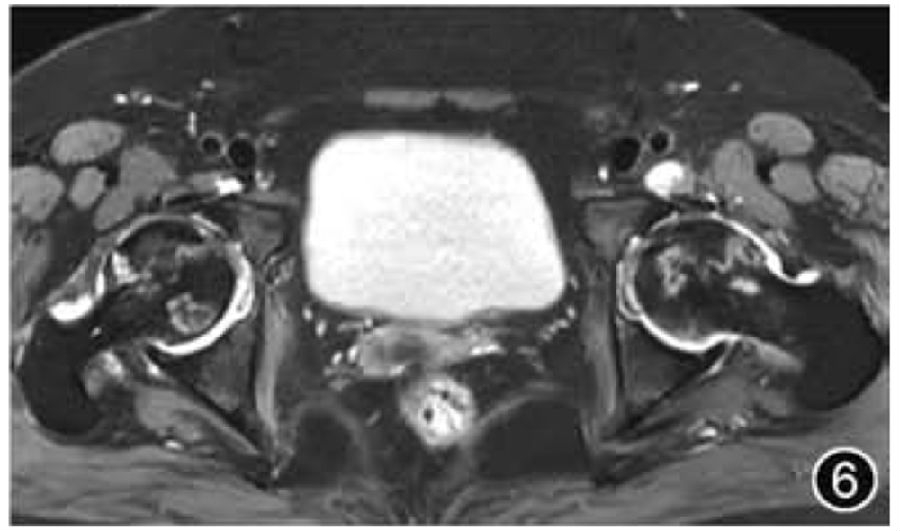
图6 股骨头缺血性坏死MRI图像。横断面T2WI示双侧股骨头见两条条带状内高外低并行高信号,为双线征
6.肌肉肌腱损伤:肌肉拉伤在所有急性运动损伤中占有较高比例,臀小肌、臀中肌肌腱是最常受损伤的臀部肌腱,大多撕裂是止点处的撕裂,部分撕裂比完全撕裂更常见。推荐进行MRI以更好地了解病变部位及范围、预测恢复时间及临床结局等相关信息。既往急性肌肉损伤通常分为拉伤(Ⅰ级)、部分撕裂(Ⅱ级)和完全撕裂(Ⅲ级)。尽管目前已有多种肌肉损伤分级和分类系统,如BAMIC 分类,可用于对损伤进行分级,但其临床应用价值有待明确(图7)。
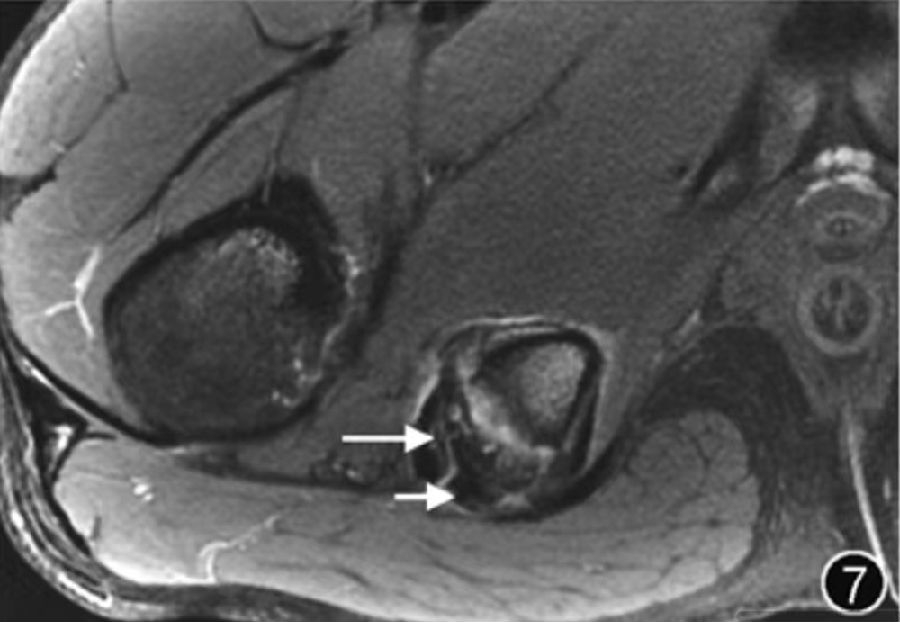
图7 腘绳肌腱损伤MRI图像。
在坐骨结节层面的横断面T2WI中,可观察到走行在前外侧的半膜肌肌腱(长↑)及走行于坐骨结节外侧的股二头肌‑半腱肌联合肌腱(短↑)均增粗伴高信号
7.坐骨股骨撞击综合征:坐骨股骨撞击综合征是由于股骨小转子和坐骨结节之间的股方肌受到撞击而导致臀部深部疼痛,由于坐骨股骨间隙变窄所致。在有症状的患者中,如果坐骨股骨间隙异常狭窄并且股方肌水肿伴或不伴萎缩,则提示可能存在坐骨股骨撞击综合征。对于判定坐骨股骨间隙狭窄的临界值目前尚存在争议,可能是由于不同地域人群解剖差异及不同测量方法导致,但目前普遍认为,坐骨股骨间隙<15 mm 和/或股方肌间距<10mm,发生坐骨股骨撞击的概率较高(图8)。如果在没有坐骨股骨间隙狭窄的情况下看到股方肌水肿,则不应考虑为坐骨股骨撞击,应考虑股方肌拉伤、撕裂或去神经支配等原因。
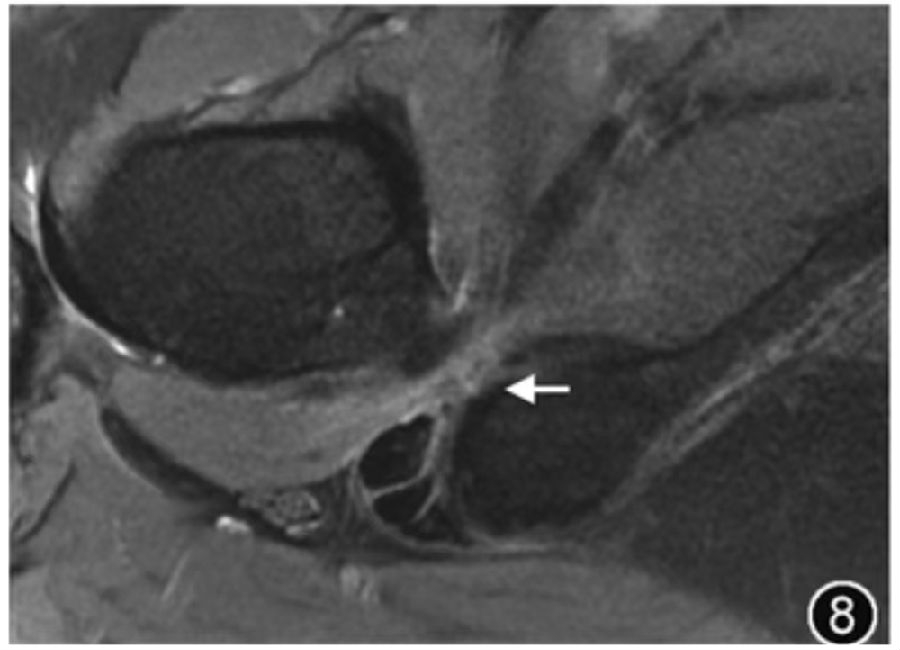
图8 坐骨股骨撞击MRI图像。横断面T2WI示股骨坐骨间隙狭窄,间隙为6.4 mm,同时伴有股方肌水肿(↑)
8.髋关节术后评估:髋关节镜检查、盂唇手术、骨软骨成形术(图9)及髋关节置换术等在髋关节损伤患者中应用广泛。在盂唇修复术后,若观察到明显的液性信号进入盂唇和/或盂唇软骨交界处时,可诊断残留撕裂或复发性盂唇撕裂。髋关节置换术后复查时,MRI是评估假体周围骨溶解和滑膜炎最准确的影像学检查方法,还可以评估术区相关肌腱和神经血管结构。髋关节置换术后影像学评估应考虑到常见的术后并发症,主要包括假体周围骨溶解、假体松动移位、术后感染、关节积血、滑膜炎、隐匿性不全骨折、异位骨化及周围肌肉肌腱变性和撕裂等。其他髋关节手术方式,如股骨颈骨折内固定,应注意明确是否合并股骨头缺血性坏死等术后并发症。

图9 髋关节撞击术后MRI图像。冠状面T2WI示髋臼钉道(长↑)及股骨头颈局部骨质缺损(短↑),周围软组织水肿
参考文献:中华医学会放射学分会骨关节学组. 髋关节MRI检查及诊断专家共识[J].中华放射学杂志,2024,58(1): 18-24. DOI:10.3760/cma.j.cn112149-20231012-00286.


 京公网安备11010502051256号
京公网安备11010502051256号