骨质疏松性骨折治疗:不容忽视的关键环节
2024-05-27 文章来源:《中国骨质疏松杂志》2022年第28卷第4期 作者:郑苗、魏祺、徐又佳 我要说
近些年,随着人口老龄化的加剧,骨质疏松性骨折的发病率也随之上升。全球范围对骨质疏松性骨折的关注越来越多。在骨质疏松性骨折治疗领域,除了通常熟悉的骨折治疗、抗骨质疏松症治疗之外,康复治疗也是一个非常重要的环节。
但是,长期以来关于这类骨折后的康复治疗还存在认识方面的疏忽,其临床应用方面也存在许多短板。因此,作者围绕这一主题,梳理相关文献,综合分析主要观点及理念,旨在为骨质疏松性骨折后完整的治疗提供参考和启发。
骨质疏松性骨折
骨质疏松性骨折(Osteoporotic fracture)是由于骨量降低、骨微结构破坏引起骨骼脆性增加,受到低能量外力作用而导致的骨折,又可称脆性骨折(fragility fractures);这类骨折是骨质疏松症最严重的结果[1-2]。2013年IOF(国际骨质疏松基金会)对骨质疏松性骨折提出了更简洁的定义:日常活动中受到轻微创伤作用力(从站立高度跌倒)导致的骨折[3]。
随着人口老龄化,骨质疏松性骨折发生率越来越高。2015年IOF发布的《骨质疏松症概要(Compendium of Osteoporosis)》中指出:全球骨质疏松性骨折高风险人群在2010年约1.58亿人,到2040年将增加一倍[4]。2015年一项国际研究报道:到2035年,中国每年发生骨质疏松性骨折的人数和由此产生的社会医疗支出将较2010年翻一番,预测到2050年骨质疏松性骨折人数将增加到5.99万例/年,社会医疗支出更是达到25.43亿美元之巨[5]。
2017年冰岛一项骨质疏松性骨折27年随访研究报道,胸腰段椎体、髋部、桡骨远端和肱骨近端四个部位发生骨质疏松性骨折后,2年内再骨折发生率最高,属于迫在眉睫的高风险(Imminent risk),而骨折后的早期全面治疗非常关键[6]。
骨质疏松性骨折与传统的创伤性骨折不同,其骨折部位骨量低、骨质量差,导致内固定、植入物容易松动和脱出,骨折愈合能力下降,如骨折后缺乏早期全面治疗,极易导致骨折后不愈合或再骨折发生。因此,骨质疏松性骨折后治疗的完整性相当重要。骨质疏松性骨折后治疗的完整性包括:骨折复位固定治疗、抗骨质疏松诊疗、骨折后康复治疗和其他辅助治疗。
骨质疏松性骨折后康复治疗
骨折后康复治疗是通过综合考虑骨折固定后相应肢体及全身骨骼的运动状况,然后采用临床干预方法来促进骨折愈合和预防并发症的一种治疗手段。考虑患者的年龄、合并症等因素,在骨质疏松性骨折患者中,早期及全程开展骨折后康复治疗,不仅有利于骨折愈合、肢体功能恢复,还能提高骨折后生活质量,以及降低骨折后不良心理影响[7]。骨质疏松性骨折后康复治疗主要包括:健康宣教、运动疗法、物理因子治疗、作业疗法和辅助器具使用等。[8]
骨质疏松性骨折后健康宣教
骨质疏松性骨折与非骨质疏松性骨折相比,骨脆性大、骨内植物握力小、再骨折发生率高、骨折后治疗需用的药物较多,治疗的依从性对预后影响更大。有研究报道,治疗的依从性与患者对骨质疏松性骨折“相关康复知识”的掌握程度相关:患者对骨质疏松性骨折“相关康复知识”的掌握程度越高,骨折后治疗依从性更好,骨折愈合率也更高[5]。此外,骨质疏松性骨折患者大多是老年人,骨折后一段时间的活动受限和骨折后长期的抗骨质疏松症治疗均会给患者带来额外心理负担,增加紧张、焦虑、恐惧等负面情绪,影响患者对骨折后的生活预期[7]。
因此,以“骨质疏松症”和“骨折”为主题,针对患者个体状况开展有目的、系统的健康宣教是这类患者康复治疗的主要特点,健康宣教内容需要涉及“正确认识骨质疏松性骨折”、“骨折后管理”和“心理疏导”几个方面。
1、正确认识骨质疏松性骨折:
(1)骨质疏松性骨折属于严重骨质疏松症,骨折后1-2年再发骨折风险极高;
(2)再骨折后患者生活质量差、治疗难度大;
(3)骨折后正规治疗有益骨折愈合、有利功能恢复[9-10]。
2、骨折后管理:
(1)饮食管理:骨质疏松性骨折患者要增加含钙丰富的食物、优质蛋白食物,限制饮酒,避免浓茶、咖啡,戒烟;
(2)并发症预防管理:骨折后手术或非手术患者均有许多并发症发生可能,这些并发症在骨质疏松性骨折患者中发生率更高,尤其是骨折后长期卧床、制动、活动减少等状态,非常容易导致血栓、褥疮、肺部感染等并发症发生。因此,骨折后要配合正规护理、开展康复训练,避免并发症发生;
(3)跌倒预防管理:跌倒是引起骨质疏松性骨折的一个独立危险因素,预防跌倒是减少骨折后“再骨折”发生率的重要方案。因此,骨折后要评估跌倒风险,高风险患者要采取预防跌倒措施;
(4)功能锻炼管理:骨折后康复训练对功能恢复、再骨折预防、抗骨质疏松症治疗至关重要。因此,骨折后患者需要主动参与各类允许的康复治疗活动[2,9,10]。
3、心理疏导:
骨质疏松性骨折患者大多是老年人群,骨折后不能参加原来的个人活动、社交活动,非常容易产生焦虑、孤独、抑郁等负面心理情绪。因此,在健康宣教中应预先了解患者可能的心理变化,采用针对性语言、行为及合适措施,主动告知正确面对“骨折发生事实”、积极度过“骨折愈合时间”的正确方法,努力获得骨折患者治疗的主动配合、康复的主动参与。
骨质疏松性骨折后运动疗法
运动疗法也称“功能锻炼”,是指在医学指导下,利用一些手法、器械或患者自身力量,以主动或被动运动方式帮助提高骨折周围肌肉力量与肌肉耐力,增加局部及全身软组织平衡力、协调力的一种医学干预方法。
骨质疏松性骨折患者常常会接受内植物固定、椎体成形、关节置换、石膏固定和其他制动措施等治疗。在治疗过程中,患者可能会因为疼痛、术后反应、切口愈合和骨折愈合等因素,导致局部活动停止和全身活动减少。而对于已经存在骨质疏松症的患者,特别是老年患者,一旦活动停止或减少就会增加“急性骨量丢失”、“废用性肌萎缩”、“关节强直”等运动系统不良结果的发生率(附示意图)。
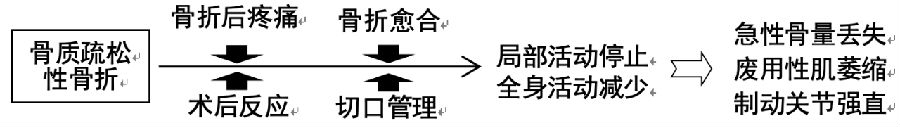
骨质疏松性骨折后运动系统不良表现
但是,在骨质疏松性骨折发生后,如患者采取适当的功能锻炼,则可增强肌肉力量,减少肌肉萎缩;保持关节功能,减少关节强直;促进骨折周围软组织血供、有益骨折愈合[11-14]。
目前,骨质疏松性骨折后的功能锻炼原则推荐:在医生指导下,综合评估骨折情况、骨质疏松状况等个人情况,选择合适的锻炼方式、强度、频率;一般采用主动与被动运动相结合的训练方式,辅以必要的保护措施,逐步开展且循序渐进,提倡在不影响骨折愈合前提下,患者应尽早开始功能锻炼[9,15]。在遵循锻炼原则基础上,推荐采取的功能锻炼方式有:平卧位“肌肉等长收缩训练”和“非负重关节屈伸训练”等方式;直立位“静止状态负重”“扶双拐部分负重行走”“扶助行器全负重行走”和“陪护员保护下独立行走”等方式。此外,骨质疏松性骨折患者多为老年人群,“人-机”协调能力和“动-停”反应能力降低,骨骼强度和肌肉力量减弱,不推荐参与器械辅助功能锻炼。
目前,对于不同部位的骨质疏松性骨折,有对应的相关建议:
1、椎体骨质疏松性骨折治疗的相关临床研究推荐:骨折早期在疼痛缓解后就应开始呼吸肌训练、背部肌群训练;另外,部分稳定椎体骨折,在胸腰背支具固定保护下,应尽早开始坐位、站位的腰背肌、腹肌、臀肌的等长收缩训练,可进行过伸运动(禁止屈曲运动)[16-17]。
2、髋部骨质疏松性骨折治疗的相关临床研究推荐:髋部骨折应该考虑尽早手术,目的是希望患者手术后能够早期活动;髋部骨折手术后1-6天内开始全身关节主动功能训练并逐步完成坐位、站立位、步行等功能训练,将显著减少并发症发生[18]。
3、严重骨质疏松症、骨折固定后依然稳定性差的患者,不少研究推荐:需要个体化选择功能锻炼方式、强度、频次,不宜过早负重,以预防再骨折、内固定失败[2,9,10,15]。
因此,针对不同部位,不同情况的骨质疏松性骨折,还是要个体化处理,选择合适的锻炼方式、强度和频次,促进骨折愈合,预防再骨折及并发症的发生。
骨质疏松性骨折后物理因子疗法
物理因子疗法也称理疗,是利用电、光、声、磁、热等物理因子促进康复的一种治疗方法;目前临床上常用的物理因子疗法有脉冲磁疗、体外冲击波和功能性电刺激等多种方法,物理因子疗法简便、无创、安全。
多年来,已有许多关于物理因子疗法影响骨愈合的相关研究。脉冲电磁场可通过调节胞内钙离子水平,促进骨折局部钙矿沉积,利于修复骨缺损,避免骨量流失,可缩短骨折愈合时间[19-20];脉冲磁疗也可扩张微血管、促进毛细血管增生、促进骨折区域局部循环,也对骨折延迟愈合及骨不连患者有较好疗效[20-21];体外冲击波疗法对于骨不连以及骨折延迟愈合的治疗效果也得到循证医学证据的支持[22],目前临床上常作为治疗骨不连以及骨折延迟愈合的首选治疗手段。总之,物理因子疗法对促进骨质疏松性骨折的愈合具有一定的作用,临床上可以适当选取一种或多种联合方式应用于骨质疏松性骨折后的康复治疗中。
骨质疏松性骨折后作业疗法
作业疗法(Occupational therapy)是围绕促进肢体协调功能恢复、降低重复训练抵触情绪、恢复部分独立生活能力的一种康复治疗方法。作业疗法常用于神经系统疾病或有残疾疾病患者的康复治疗,而在骨质疏松性骨折康复中,作业疗法主要是运用其趣味性、选择性和熟悉性等特点,采用患者“喜闻乐见”的方式来实施治疗,以降低重复训练的抵触情绪,最大限度达到促进肢体协调功能恢复。
桡骨远端骨折是常见的骨质疏松性骨折,骨折后常伴有腕关节活动受限、握力减退、手指感觉异常。Nielsen等临床研究发现,桡骨远端骨折后一年内开展作业疗法对手腕功能恢复效果显著[23]。Verica等的一项随机对照研究报道,与单纯物理治疗相比,作业疗法联合物理治疗对桡骨远端骨折后上肢功能早期康复效果显著[24]。髋部骨折也是常见的骨质疏松性骨折之一,其对患者日常生活能力影响大,致死致残率高。不少研究,已将作业疗法纳入髋部骨折后康复的一个重要研究内容。Lee等报道的一项循证医学研究发现,髋部骨折术后早期开展个体化作业疗法对患者骨折后“穿衣”、“如厕”、“洗澡”等生活能力恢复显著有效[25]。最近Uruma等临床研究也发现,老年髋部骨折患者在急诊住院期间即开展适合作业疗法,骨折后独立功能恢复非常有利[26]。
作业疗法在骨质疏松性骨折康复治疗的临床应用中,具有一定的特点:
1、通常在骨折治疗后期开始,需要患者主动参与;
2、采用患者熟悉的日常有趣活动或者辅助合适器具等方式,训练骨折后肢体灵活性和协调性,提高骨折后动作控制能力;
3、上肢功能协调训练方法较多且方便,可早期开展;下肢功能协调训练方法较少,多涉及全身协调,开展时间较晚。
此外,作业疗法在骨折后治疗的不同时期,具有不同的应用原则:
1、骨折固定期作业疗法应用原则:在骨折内固定或外固定稳定状态下、骨折急性肿胀期消退后,上肢骨折患者可开展上肢悬吊架、手指握力球等器具作业训练,下肢骨折患者可使用长柄鞋支具、防滑护具等保护后开展作业训练;对于肌力较弱、关节僵硬患者,可由治疗师在允许的活动范围内进行被动训练,随后在被动训练达到的范围内逐渐开展主动训练。
2、骨折愈合期作业疗法应用原则:由于“骨折-愈合”需要较长时间,在这段“骨折愈合时间”内,患者往往脱离原来生活方式和活动环境,治疗医生需要评估患者骨折后可能恢复的个体功能潜力,逐步开展患者适合的作业训练方式,帮助患者恢复骨折愈合后的个人生活、再融入家庭社会环境等能力。
传统的作业疗法种类较多,主要围绕矫正部分个体功能缺陷或躯体心理功能障碍患者开展,而骨折后作业疗法相对较少,目的是帮助患者在骨折愈合后早日恢复到骨折前的肢体功能水平,常见类别:①生活自理能力训练;②骨折前户外活动训练;③既往身体技能训练;④原有文娱游戏活动训练。虽然目前关于骨质疏松性骨折后作业疗法的临床应用研究还较少,但根据目前已有的临床研究,其疗效确切,特别是对于骨折后独立功能的恢复大有益处。所以,建议对于骨质疏松性骨折患者,应根据骨折的不同部位、不同时期,采用合适的作业疗法。
骨质疏松性骨折后辅助器具使用
辅助器具使用是指部分骨质疏松性骨折患者佩戴合适矫形器,维持骨折固定效果、允许一定范围活动,预防再骨折发生的康复方法。康复辅具既可作为部分骨质疏松性骨折的保守治疗方法,也可作为部分骨折术后早期功能训练和适当负重的康复手段[27]。
目前,辅助器具在国内外骨质疏松性骨折“指南”或“共识”中多被推荐在脊柱椎体骨折(OVCF)康复治疗过程使用[28-29]。胸腰段脊柱辅助器具(矫形支具)主要特点:①固定前胸后背,增加腹内压继而加强脊柱的流体静力支撑;②保持脊柱过伸,限制脊柱屈伸、侧屈、旋转和椎间盘相对运动;③改善脊柱骨骼对线,分担椎体负荷;④提高椎体前、后纵韧带力量,保持椎旁肌肉活动相对静止[30]。脊柱矫形支具在急性骨质疏松性椎体骨折治疗使用可固定脊柱、减轻疼痛,进而促进骨折愈合;在椎体成形术(PKP或PVP)后使用可辅助增加椎旁肌力、减轻慢性疼痛、预防骨折再发。
在Pfeifer等一项临床研究中报道,胸腰段脊柱矫形支具可显著增加胸腰段骨质疏松性骨折患者的躯干肌力,减少脊柱后凸角度,改善肺功能、减轻疼痛[31]。Meccariello等研究提出脊柱矫形支具的临床疗效与生物反馈激活腰背肌功能相关,全脊柱矫形支具(Spinomed®)与传统“三点矫形支具”在骨质疏松性椎体骨折患者临床应用效果比较,结果提示佩戴Spinomed®组的疼痛显著减轻、呼吸功能显著改善、骨折稳定效果显著提高、生活质量显著改善[32]。目前,我国许多临床研究普遍认为,骨质疏松性椎体骨折患者,在PKP或PVP手术后佩戴胸腰段矫形支具可降低术后椎体,以及相邻椎体和间隔椎体再骨折风险;研究中同时建议佩戴背部支具要早期、要规范、要长期(至少3月)[15,28,29]。
辅助器具使用在其他部位骨折中应用也有相关研究报道。前臂“静态渐进拉伸夹板”和“动态拉伸夹板”可依据骨折愈合时间调整关节运动范围。在部分桡骨远端骨质疏松性骨折患者的随访研究结果中发现,使用该类前臂辅助支具后,患者的腕关节僵硬指标、骨量丢失指标均获得优良效果[33]。另一种可塑性腕关节支具,具有质量轻、质地硬、防水透气、裁剪方便、不影响X线透射、可多次调整等特点,在桡骨远端骨质疏松性骨折的应用研究中发现,使用该类支具后,患者的骨折愈合和腕关节功能恢复指标更好[34]。
小 结
骨质疏松性骨折发生后,临床医生一般会就骨折进行固定治疗,以及针对骨质疏松症采取合适的抗骨松治疗。但是,作为影响骨质疏松性骨折预后的重要一环,康复治疗往往不受医患双方的重视。如上所述,骨质疏松性骨折的多种康复治疗方式,对于促进骨折的早期愈合,功能恢复及防止再发骨折等益处良多。所以,建议骨质疏松性骨折的治疗不应仅仅采取传统骨折固定治疗和抗骨松治疗,还应有康复治疗的早期和全程介入,以达事半功倍之效。
第一作者简介

郑苗
苏州大学附属第二医院骨质疏松症临床中心主治医师,苏州大学临床医学博士在读。
学术兼职:江苏省医师协会骨质疏松与骨矿盐病症医师分会骨内科学组工作秘书,江苏省医学会骨质疏松与骨矿盐疾病分会工作秘书。
学术成绩:以第一、通讯作者身份,已发表数篇核心期刊论文、SCI论文;参与多项国家级、省级项目;参与获得科研奖项1项;作为执笔人,参与撰写《骨质疏松性骨折后再骨折防治专家共识》;参与撰写《社区与基层医生骨质疏松防治培训教程》。
通讯作者简介

徐又佳
医学博士、法学第二学士,苏州大学附属第二医院骨科主任医师、二级教授、博士生导师,兼任苏州大学骨质疏松症诊疗技术研究所所长。
担任中华医学会骨质疏松与骨矿盐疾病学分会副主任委员、江苏省医学会骨科学分会常委、江苏省医学会骨质疏松与骨矿盐疾病学分会副主任委员、苏州市医学会骨质疏松与骨矿盐疾病学分会主任委员、苏州市医学会骨科学分会常委、苏州市篮球协会副会长。
曾获荣誉:国务院政府特殊津贴、全国五一劳动奖章、国家无偿献血铜奖;江苏五一劳动奖章、江苏医学重点人才、江苏医学领军人才;苏州十佳科技魅力人物、苏州医学领军人才、苏州科技二等功、苏州劳动模范。
学术成绩:发表论文340多篇(第一、通讯);ISTP50多篇(第一、通讯),参编论著15次;曾获省部市级科技进步奖12项(第一排名);曾获国自然5项、科技部重点研发(子课题)1项、江苏省发改委工程中心、江苏省卫健委重点实验室、其他省市项目20多项(第一负责),发明专利授权3项;获江苏医学新技术引进奖4项;培养硕士、博士140人。


 京公网安备11010502051256号
京公网安备11010502051256号